- mai 2, 2021
Vaccinations contre la COVID 19 et Thromboses, l’état des lieux !
Incidence des thromboses L’incidence des thromboses veineuse et artérielle est extrêmement basse. Une étude française Publiée le 16 avril 2021 dans l’European Respiratory Journal. , a évalué le risque de thrombose en comptabilisant le nombre de thromboses veineuses et artérielles notifiées entre le 13 décembre 2020 et le 16 mars 2021 à la base de données Vigibase du centre collaborateur de l’OMS pour la pharmacovigilance internationale (Uppsala, Suède) incluant 250 millions de vaccinations (1). L’analyse des données montre que 0,21 cas d’événements thrombotiques sont survenus par million de personnes vaccinées par jour. Le taux de notification des événements thrombotiques veineux a été de 0,075 cas pour un million de vaccinés/jours. Il était de 0,13 cas pour un million de vaccinés/jours. pour les événements thrombotiques artériels (1). Au total, 2161 événements thrombotiques ont été rapportés, dont 1197 pour le vaccin de Pfizer, 325 pour celui de Moderna et 639 pour celui d’AstraZeneca, sur une période de 94 jours. Le délai entre la survenue d’une thrombose veineuse et la vaccination a été comparable entre les trois vaccins. Il a été en moyenne de . six jours. pour le vaccin AstraZeneca et quatre jours pour les deux vaccins à ARN messager. Concernant la survenue d’une thrombose artérielle, le délai était similaire entre les trois vaccins (deux jours).
Type de thromboses Concernant le vaccin Pfizer, 31 % des cas étaient des événements thrombotiques veineux et 68 % des thromboses artérielles. Ces chiffres étaient respectivement de 24 % et 78 % pour le vaccin Moderna. Des résultats comparables entre les deux vaccins à ARN messager. Les chercheurs font remarquer un taux de notification fort différent de thromboses veineuses et artérielles entre les vaccins à ARN messager et le vaccin AstraZeneca. En effet, une proportion comparable de thromboses veineuses et artérielles (52 % et 48 %, respectivement) a été observée avec le vaccin AstraZeneca (2). L’Agence européenne du médicament (EMA) a rapporté 62 cas de thrombose des sinus veineux cérébraux et 24 cas de thromboses des veines splanchniques (qui drainent le sang veineux du tube digestif), dont 18 ont été mortelles. Ces thromboses sont à localisations inhabituelles.
La thrombose du sinus veineux Une thrombose veineuse cérébrale a été signalée après administration du vaccin Moderna (0,9 % des complications rapportées chez des sujets de 30 à 37 ans et survenues entre 2 et 39 jours après vaccination), du vaccin AstraZeneca (1,1 % des événements notifiés et apparus entre 2 et 16 jours chez des vaccinés âgés de 19 à 59 ans) ou encore du vaccin Pfizer (0,4 % des effets indésirables signalés entre J1 et J10 chez des personnes de 30 à 84 ans). Le plus souvent, il s’agit d’une thrombose des sinus veineux cérébraux, le caillot étant localisé dans des veines du cerveau.
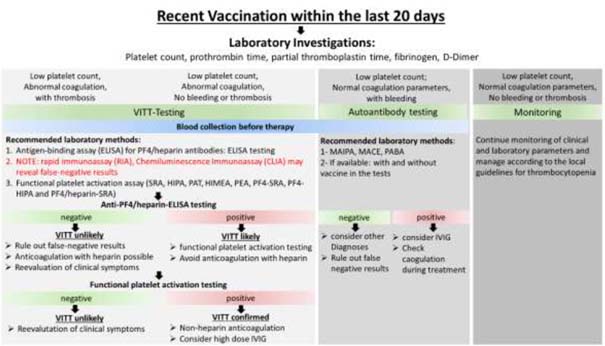
Le syndrome pseudo-TIH post vaccination Cinq des sept cas de thrombose veineuse cérébrale rapportés chez des personnes ayant reçu le vaccin d’AstraZeneca présentaient une thrombopénie (diminution du nombre de plaquettes sanguines). Dans un de ces cas, la thrombopénie a été associée à un syndrome proche de ce qu’on observe dans la thrombopénie induite par l’héparine (TIH) au cours de laquelle l’organisme produit des anticorps reconnaissant ce médicament anticoagulant comme étranger. Depuis, plusieurs équipes allemandes et autrichiennes ont décrit des cas similaires, baptisés en anglais Vaccine-Induced Immune Thrombotic Thrombocytopenia et que des hématologues français ont choisi de dénommer « pseudo-TIH post-vaccination ». Ces troubles hématologiques ont été déjà observés dans 14% des complications thrombotiques veineuses et 4% des complications artérielles au cours d’une atteinte par la Covid-19. Rendu public le 23 avril, un rapport de l’EMA concernant le vaccin Astrazeneca a actualisé les chiffres et précisé que 142 cas de thrombose avec thrombopénie ont été identifiés dans la base EudraVigilance. Selon l’agence, à ce jour, seuls trois cas sont survenus après la seconde dose du vaccin Astrazeneca (Vaxzevria). Le mécanisme précis qui sous-tend l’apparition de ce syndrome de thrombose avec thrombopénie n’est toujours pas connu. Ces patients présentent des taux élevés d’anticorps IgG anti-PDF4 alors qu’ils n’ont jamais été exposés à l’héparine. Les spécialistes en hématologie parlent de « syndrome pseudo-TIH » ou « Vaccine-Induced Immune Thrombotic Thrombocytopenia » (VITT) (3,4,5). Le 20 avril 2021, la Société internationale de thrombose et d’hémostase (ISTH) a émis des recommandations en matière de diagnostic et de prise en charge des rares patients présentant une thrombose avec thrombopénie après vaccination anti-Covid-19 (6). L’American Heart Association/American Stroke Association (AHA/ASA) ont publié un consensus pour aider les médecins à répondre et à comprendre les rapports entre thromboses et et thrombopénie après la vaccination par COVID-19 (7). Le document, publié en ligne dans Stroke, porte sur le diagnostic et la prise en charge de la thrombose du sinus veineux cérébral (TSVC) avec thrombocytopénie immuno-thrombotique induite par le vaccin (TITV). Ce problème a entraîné des interruptions temporaires de l’utilisation des vaccins aux États-Unis et en Europe, qui ont depuis été levées. Les autorités insistent que le fait que les avantages des vaccins l’emportent sur les risques potentiels. Ils est important d’alerter les gens sur les symptômes de la TSVC, car elle s’accompagne d’un large éventail de symptômes neurologiques et peut passer inaperçue. L’AHA /ASA insistent sur le fait de vérifier la numération plaquettaire et les anticorps anti FP4 et ne pas initier l’héparine à moins que les plaquettes soient correctes et que les anti PF4 soient négatifs. La mise en route de l’héparine dans ce contexte pourrait potentiellement conduire à une aggravation de la maladie (7).
Ce qu’il faut surveiller Le document commence par une discussion sur l’épidémiologie et les facteurs de risque de l’AVC, les auteurs soulignant que l’infection par le SRAS-CoV-2 elle-même augmente le risque de cette affection. Ils citent une étude in press de chercheurs de l’Université d’Oxford suggérant que le risque de TSVC est environ huit à dix fois plus élevé avec la COVID-19 qu’avec n’importe quel vaccins anti covid19, et environ 100 fois plus élevé que dans la population générale. Le maitre symptôme de la TSVC est la céphalée, présente chez 90 % des patients. Ceci a été déduits des cas américains associés au vaccin Janssen, ainsi qu’à une analyse actualisée de 12 cas publiée le 28 avril dans le JAMA. Il n’est pas inhabituel d’avoir mal à la tête dans les 24 heures qui suivent la vaccination, mais la douleur qui accompagne la TSVC se développe plusieurs jours plus tard et est progressive et ne répond pas aux analgésiques. Ce type de céphalées devrait inciter à une évaluation plus approfondie comprenant des analyses sanguines et une IRM ou scanner cérébral. Certains cas ont été observés chez des femmes jeunes ou d’âge moyen, une population qui est sujette à la migraine. Les cliniciens ne devraient donc pas passer à côté du diagnostic. Le diagnostic peut être compliqué car la TSVC peut ressembler à d’autres troubles neurologiques. Les autres signes et symptômes peuvent inclure des déficits neurologiques focaux comme l’hémiparésie, l’aphasie et la perte de vision, des crises d’épilepsie et une encéphalopathie subaiguë avec confusion et léthargie. Une fois le diagnostic posé, la prise en charge est largement basée sur les recommandations de traitement de la TIH en raison du manque d’informations sur le traitement spécifique de la TSVC avec le TIV. Dans la phase aiguë, “l’administration d’immunoglobuline intraveineuse à raison de 1 g/kg de poids corporel par jour pendant 2 jours a été recommandée après l’envoi de tests de laboratoire pour la recherche d’anticorps PF4”, certains experts recommandent l’utilisation de corticoïdes. Les produits à base d’héparine doivent être évités, mais l’anticoagulation doit être utilisée dans les TVC, même en présence d’une hémorragie intracrânienne secondaire, car il est nécessaire de prévenir une thrombose progressive pour contrôler cette hémorragie. Le traitement anticoagulant doit suivre les recommandations de l’TIH pour les alternatives à l’héparine. Une fois le nombre de plaquettes rétabli, les patients peuvent passer à un anticoagulant oral (figure 1).
La vaccination reste cruciale Les bénéfices de la vaccination l’emportent donc de loin sur le risque d’effet indésirable grave. Bien que les éléments uniques de cette affection suscitent des soupçons, ils ne sont en aucun cas prouvés. Le message de santé publique doit donc continuer à être que la vaccination peut aider à prévenir les complications thrombotiques de l’infection à COVID, y compris cette thrombose rare dans le système veineux. L’infection par COVID-19 augmente le risque de thrombose, et malgré les rapports d’un petit nombre de cas de TVC aux États-Unis et en Europe, la vaccination reste la meilleure stratégie pour préserver la santé du cerveau.
1.Smadja DM, Yue QY, Chocron R, et al. Vaccination against COVID-19: insight from arterial and venous thrombosis occurrence using data from VigiBase. Eur Respir J. 2021 Apr 16:2100956. 2. Konstantinides S. Thrombotic complications of vaccination against SARS-CoV-2: what pharmacovigilance reports tell us – and what they don’t. Eur Respir J. 2021 Apr 22:2101111. 3. Greinacher A, Thiele T, Warkentin TE, et al. Thrombotic Thrombocytopenia after ChAdOx1 nCov-19 Vaccination. N Engl J Med. 2021 Apr 9. 4. Schultz NH, Sørvoll IH, Michelsen AE, et al. Thrombosis and Thrombocytopenia after ChAdOx1 nCoV-19 Vaccination. N Engl J Med. 2021 Apr 9. 5. Scully M, Singh D, Lown R, et al. Pathologic Antibodies to Platelet Factor 4 after ChAdOx1 nCoV-19 Vaccination. N Engl J Med. 2021 Apr 16. 6. Nazy I, Sachs UJ, Arnold DM, et al. Recommendations for the clinical and laboratory diagnosis of vaccine‐induced immune thrombotic thrombocytopenia (VITT) for SARS‐CoV‐2 infections: Communication from the ISTH SSC Subcommittee on Platelet Immunology. J Thromb Haemost. First published: 22 April 2021. 7. Furie KL, Cushman M, Elkind MSV, et al. Diagnosis and management of cerebral venous sinus thrombosis with vaccine-induced immune thrombotic thrombocytopenia. Stroke. 2021;Epub ahead of print.